Dysfagi betyder problemer med at spise eller synke, og er et hyppigt forekommende problem hos patienter med sygdomme i nervesystemet og generelt hos ældre.
Hos patienter med apopleksi har forskningen vist at dysfagi kan findes hos 37-45% af patienterne når de undersøges med et kliniske screeningsredskab og hos 64-78% når de undersøges instrumentalt (fx videoflouroskopi) Link til Youtube video om videoflouroskopi (Martino et al 2005)
Hos patienter med apopleksi på Nordsjælland Hospital har omkring 11% [95%CI 9,5-13,5%] dysfagi i en grad at kosten må modificeres og 13% [95%CI 10,9-15,0%] i en grad at de helt eller delvist må ernæres via sonde. (Liljehult et al 2020)
Studier af andre patientgrupper har bl.a. fundet dysfagi hos 29% af patienter indlagt på geriatrisk afdeling (med en højere forekomst ved polyfarmaci, særligt ved brug af opioider, benzodiazapin, psykofarmika, antiepileptika, parkinson-medicin); hos 12% af patienter der blev indlagt fra plejehjem; hos 27-30% af patienter med traumatisk hjerneskade; og 11-81% af patienter med parkinson.
Dysfagi
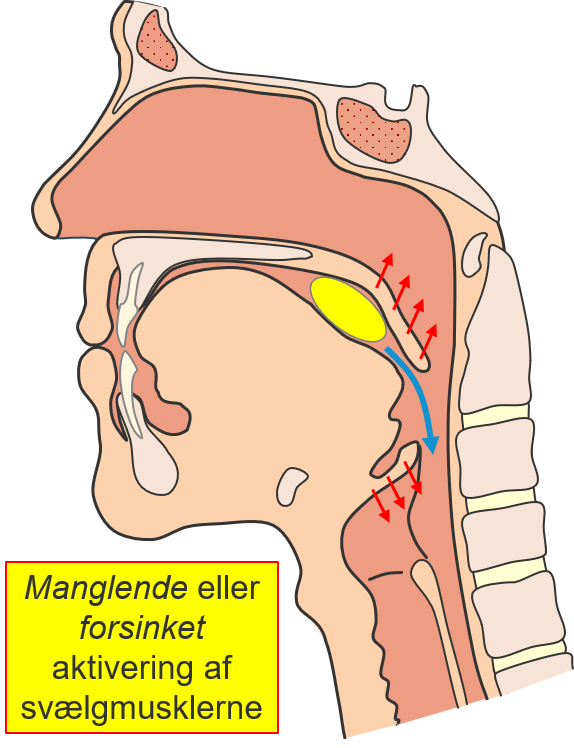
For at synkerefleksen kan aktiveres kræver det dels at der sendes et sensoriks signal fra svælget op
til hjernen – og et motorisk signal den anden vej fra hjernen ned til musklerne i svælget.
Ved sygdomme i nervesystemet kan der både være forstyrrelser af det sensoriske signal fra svælget til
hjernen; af hjernens bearbejdning af signalet, som skal initierer bevægelserne; samt af det motoriske
signal fra hjernen til svælgmuskulaturen. Alle disse forstyrrelser, eller kombinationer af dem, kan
resultere i dysfagi, fordi aktiveringen af svælgmuskulaturen enten er forsinket eller helt
mangler, således at der ikke lukkes tilstrækkeligt at til luftvejene før bolus bevæger
sig ned i igennem svælget.
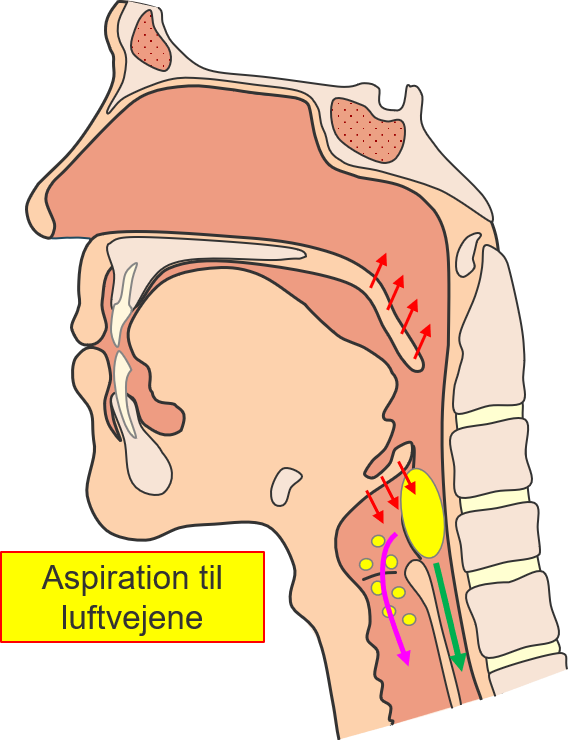
Konsekvensen er at hvert synk tager betydeligt længere tid og kræver flere kræfter for patienten, og
at der er risiko for at mad, væske eller sekreter fra mund og næsehule kommer ned i luftvejene – hvilket
kan medføre en lungebetændelse.
Tegn på fejlsynkning
- Hoste under eller umiddelbart efter en mundfuld
- Forandret stemme (bed patienten om at sige 'Oooh' - hvis der kommer væske eller mad ned på
stemmelæberne vil det give en boblende eller gurglende lyd)
- Forsinket eller manglende synkebevægelser
- Fald i iltmætning umiddelbart efter synkning
(Silent aspiration: Hos nogle patienter ses der ikke umiddelbart tegn på fejlsynkning,
fx hoste, hvilket kaldes silent aspiration. Dette kan give et fejlagtigt indtryk af at patienten ikke
har problemer med at synke. Det er derfor vigtigt at man også kigger efter de andre tegn på dysfagi)
Resultatet kan være at væske, mad eller sekreter fra mund og næsehule kommer ned i luftrøret og videre ned i
luftvejene, hvilket kaldes for aspiration. Det aspirerede materiale kan give inflammation i luftvejene
og give grobund for bakterier, hvorfor det hyppigt giver lungebetændelse - kaldet aspirations pneumoni
Forsinkelsen af hvert synk bidrager yderligere til at det tager længere tid og kræver flere ressourcer for patienten
at spise og drikke. Patienten får derfor sværere ved at opfylde sit ernærings- og væskebehov, hvilket øger risikoen
for underernæring og dehydrering.
Konsekvenser
Dysfagi kan have flere alvorlige følger – generelt har patienter med dysfagi en forøget dødelighed, hvoraf
en del kan tilskrives lungeinfektioner forårsaget af aspiration af mad, væske eller sekreter til de dybe
luftveje – som kan udvikle sig til sepsis.
Den besværede synkning kan også medføre underernæring og dehydrering fordi det at spise og drikke tager
længere tid og kræver mere energi for patienten. Mange patienter med dysfagi oplever derfor at blive utrættede
før de reelt har indtaget nok. For at sikre at patienten får tilstrækkeligt at spise bør man overveje om
patienten skal kostregistreres de første dage og eventuelt tilpasse energitætheden af kosten og supplere med
tilskudsdrikke. Hvis det ikke er realistisk at patienten kan opnår mindst 75% af sit energibehov peroralt eller
hvis patienten er bevidsthedssvækket bør der anlægges en sonde.
Nogle af de sammen problemer kan ses ved indtagelse af medicin – hvilket kan fører til forringet medicinadhærence.
Det kan derfor være en god ide at gennemgå patientens medicinliste for at se om der er tabletter eller kapsler
der kan være svære at synke; om tabletter kan knuses eller opslæmmes eller om noget kan gives som mixture eller
parenteralt.
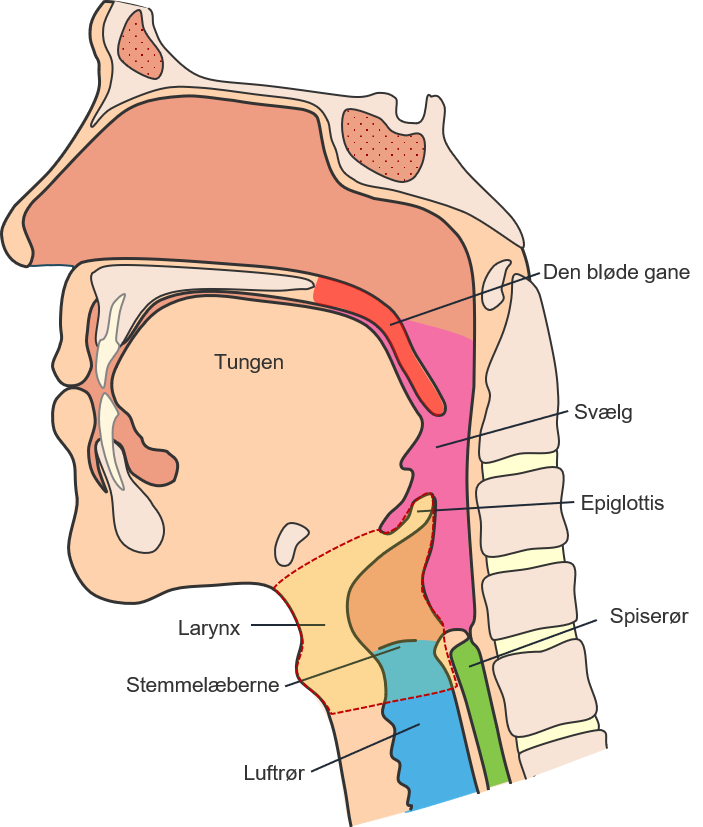
Den fysiologiske synkeproces
Voluntær fase
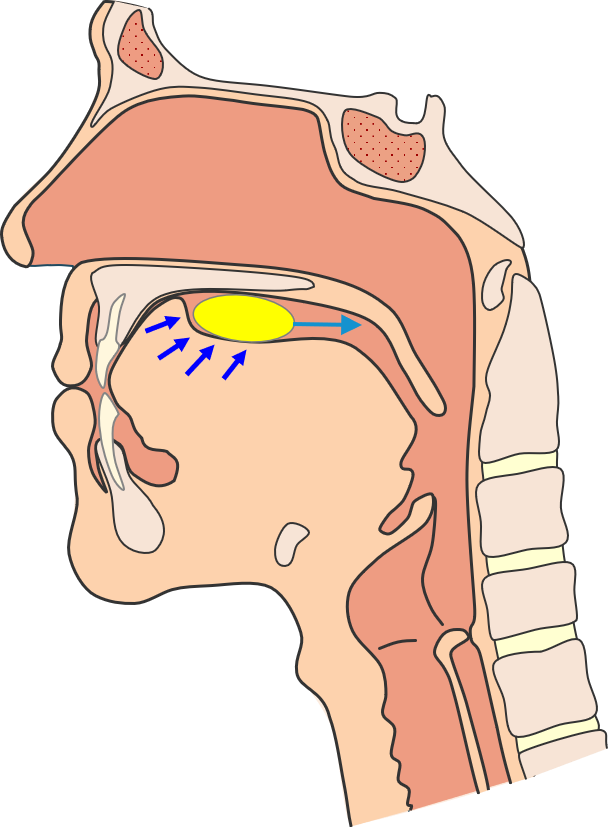
Bolus af mad eller væske bearbejdes og formes i mundhulen Bolus skubbes bagud af tungen indtil det rammer den blød gane
Pharyngal fase
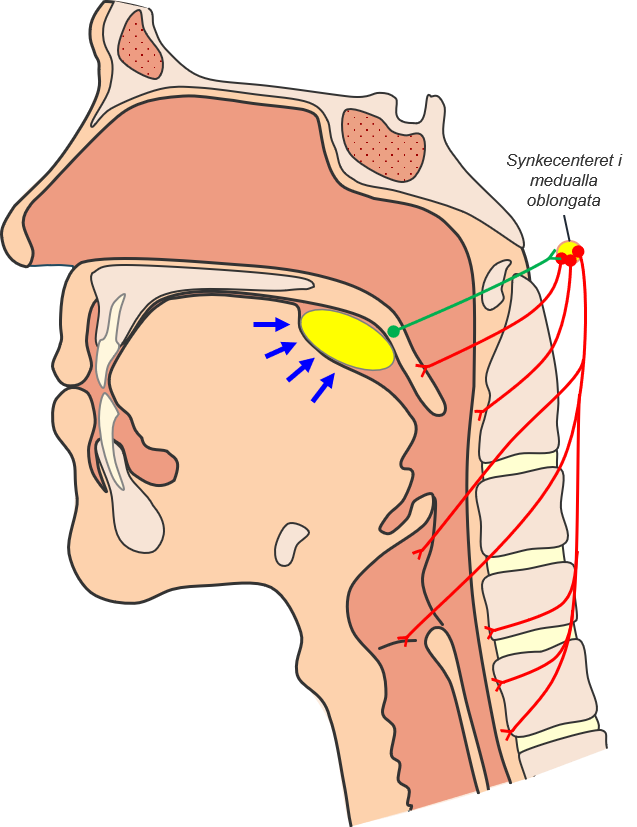
Når bolus presses imod den bløde gane sendes der signal via n. trigeminus til hjernestammen, hvorfra der aktives en refleks bue der sender motoriske signaler til muskulaturen i svælget

Det motoriske signal fra synkecenteret i hjernestammen lukker svælget af og åbner for spiserøret:
- Den bløde gane trækkes op og lukker af til næsehulen
- Siderne af svælget trækkes ind mod midten og trykker bolus om mod bagsiden af svælget
- Der lukkes af for åbningen til luftrøret ved at a) larynx trækkes opaf, b) epiglottis trække bagud og nedad, c) stemmelæberne trækkes sammen
- Åbningen af spiserøret åbnes
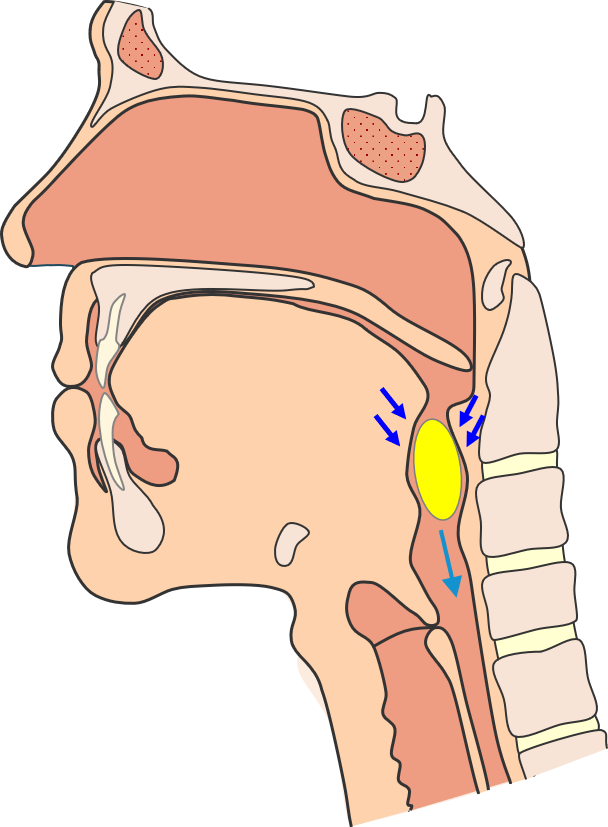
Når der lukket af til luftvejene startes en peristaltiske bevægelse fra toppen af svælget og nedefter, som presser bolus ned mod åbningen af spiserøret
Esophagal fase
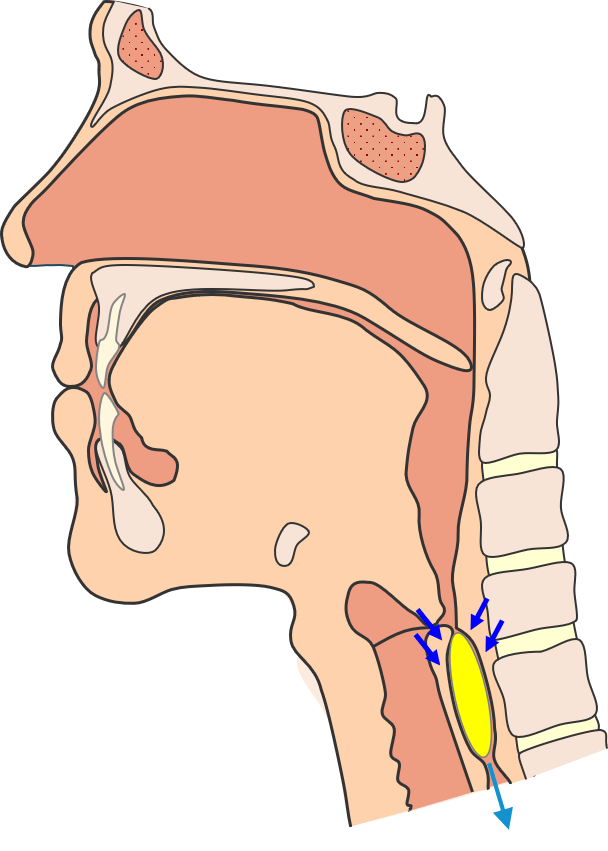
Den peristaltiske bevægelse fra svælget fortsætter ned igennem spiserøret og fører bolus ned til mavesækken. Hvis der fortsat er rester af bolus i spiserøret aktiveres en række sekundære peristaltiske bevægelser, der renser spiserøret for de sidste rester.
GUSS-test
For at kunne iværksætte de rette tiltag er det afgørende at man hurtigst muligt får erkendt eventuelle
synkeproblemer hos patienten. Derfor skal alle patienter der indlægges med mistanke om apopleksi screenes
for dysfagi.
Den screeningsmetode der ofte bruges er GUSS-testen. GUSS består af to dele: en indirekte test, hvor
man vurderer patientens forudsætninger for at kunne synke, samt en direkte del, hvor man undersøgere
om patienten faktisk kan synke ved at give patienten væske af forskellige konsistentser og i stigende
mængder, og efterfølgende fast føde – mens man vurderer om de er i stand til at synke sikkert eller om
der er tegn på fejlsynkning. (Trapl et al. 2007)
Det er vigtigt at patienten sidder ordentligt op under hele undersøgelsen – helst i en stol – men ellers
på sengekanten eller i sengen med hovedgærdet helt oppe. Jo bedre en siddestilling patienten er i, des
bedre forudsætning har patienten for at synke sikkert.
Den indirekte test
Ved den indirekte test vurderes det om patienten kan holde sig vågen i mindst 15 minutter og generelt er
klar nok til at deltage i videre undersøgelse:
- Patienten skal være vågen og klar, hvilket vil sige at patienten kan holde sig vågen i 15 minutter.
- Patienten skal kunne hoste og/eller rømme sig på opfordring
- Man beder patienten om at synke sit spyt - mens undersøgeren observerer om synket er vellykket (synkebevægelsen kan ses ved at strubehovedet bevæger sig op og ned); om mundvand kan holdes i munden; og om patientens stemme forandres (hæs, gurglende, uklar, svag)
Synket er vellykket hvis man kan se at musklerne på halsen bevæger sig svarende til et normalt synk.
Man ser samtidig efter om patienten har problemer med at der løber mundvand ud af mundvigen – hvilket
kan være tegn på lammelse af ansigtsmusklerne, tungen eller ophobning af spyt i mundhulen.
Efter synket beder man patienten om at sige en lyd – fx ‘Ooo’ – så man kan høre om der er kommet væske
ned på stemmelæberne.
- Manglende orientering i tid, sted og egne data er associeret med dysfagi og evnen til at samarbejde om testen
- Hos patienter med afasi skal man være opmærksom på om de forstår instruktionen og om de samtidigt har apraksi
Hvis alle fem punkter gennemføres tilfredsstillende kan man fortsætte med den direkte test. Hvis der ses problemer med et eller flere af punkterne afsluttes screeningen og der afventes med at give patienten mad og drikker per os indtil patienten er blevet vurderet af en ergoterapeut. Screening kan også afsluttes hvis man af andre grunde er usikker på om patienten sikkert kan synke.
Hvis screeningen afsluttes og patienten ikke umiddelbart kan blive vurderet af en ergoterapeut, skal man være opmærksom på at patienten får væske (fx iv-væske) og om der er livsvigtig medicin, der skal omlægges til en anden administrationsform.
Den direkte test
I den direkte del af testen undersøges patientens evne til at synke væske og mad i tre forskellige konsistenser:
fortykket væske, tyndt-flydende væske og fast føde.
Efter hver tår/mundfuld observeres om synket er vellykket og uden forsinkelse, om patienten hoster eller har
andre tegn på at få det galt i halsen, om der løber mundvand ud af mundvigen eller om stemmen forandres (bed
patienten om at sige 'Oooh')
- Fortykket væske
Væsken fortykkes med fortykningsmiddel til budding konsistens, hvilket vil sige at teskeen kan stå selv.
Der gives fem halve teskefulde med tilstrækkelig tid imellem til at der kan observeres for tegn på fejlsynkning. Ved tegn på fejlsynkning stoppes testen. - Flydende væske
Hvis patienten er i stand til at synke fortykket væske uden tegn på fejlsynkning forsøges der med ufortyndet væske med stigende mængde mellem hver tår (henholdsvis 3, 5, 10, 20 og 50 ml). Mellem hver tår observeres der for tegn på fejlsynkning. - Fast føde
Hvis patienten kan synke væske uden tegn på fejlsynkning forsøges der med fast føde, fx kiks
Fortolkning og plan
Ingen tegn på synkeproblemer: hvis patienten synker alle tre konsistenser uden tegn på fejlsynkning eller andre problemer med at synke kan patienten gives mad af normal konsistens (Normalkost, sygehuskost, kost til småspisende). Ved første måltid bør patienten observeres for tegn på apraksi (særligt hvis patienten også har afasi eller højresidige parese) og neglect/inattention (særligt hvis patienten har venstresidig parese).
Tegn på problemer ved fast føde: Hvis patienten klarer fortykkede og tynde væsker uden tegn på fejlsynkning,
men har problemer med fast føde, kan man forsøge med gratin eller blød konsistens. Der kan gives væske per oralt,
men i små mundfulde og i et langsomt tempo.
Man behøver ikke afvente ergoterapeutisk vurdering før der gives mad og drikke, men det skal gøres under observation
af personale første gang. Særligt skal man være opmærksom på apraksi, neglect, og om patienten selv er
opmærksom på sine begrænsninger og tager relevante hensyn.
Overvej om der skal opstartes væske- og kostregistrering.
Tegn på problemer ved tynde væsker: Hvis patienten klarer fortykket væske uden tegn på fejlsynkning, men
har problemer med tynde væsker, kan man forsøge med (tykt) flydende kost under tæt observation af personale. Al
væske fortykkes med 2-3 skefulde fortykningsmiddel og gives under tæt observation. Ud over tegn på synkeproblemer
observeres der for apraksi, neglect, og om patienten selv er opmærksom på sine begrænsninger og tager
relevante hensyn.
Der bør opstartes væske- og kostregistrering, og gives supplerende intravenøs væske for at undgå dehydrering.
Tegn på problemer ved fortykket væske: Må ikke få noget per oralt. Sonde anlægges til at give væske og medicin, og der startes optrapning af sondeernæring. Der suppleres med intravenøs væske indtil væskebehovet kan dækkes via sonden.
Nedsat bevidsthed eller evne til at samarbejde: Patienter med nedsat bevidsthed eller som ikke kan samarbejde om undersøgelse bør betragtes som at have dysfagi uanset om der er tegn på fejlsynkning - og må derfor ikke få noget per oralt. Sonde anlægges til at give væske og medicin, og der startes optrapning af sondeernæring. Der suppleres med intravenøs væske indtil væskebehovet kan dækkes via sonden.
Væske drikke langsomt og i små mundfulde
Ergoterapeutisk vurdering
Overvej kost- og væskeregistrering
Fortykket væske (2-3 mål fortykning)
Medicin knuses/ opslæmmes
Ergoterapeutisk vurdering
Overvej kost- og væskeregistrering
Sonde anlægges hurtigst muligt/ evt. supplering med IV-væske
Ergoterapeutisk vurdering
Kost- og væskeregistrering
Referencer
- Doggett DL, Tappe KA, Mitchell MD, Chapell R, Coates V, Turkelson CM. Prevention of pneumonia in elderly stroke patients by systematic diagnosis and treatment of dysphagia: an evidence-based comprehensive analysis of the literature. Dysphagia. 2001 Fall;16(4):279-95. doi: 10.1007/s00455-001-0087-3. PMID: 11720404.
- Huppertz VAL, Halfens RJG, van Helvoort A, de Groot LCPGM, Baijens LWJ, Schols JMGA. Association between Oropharyngeal Dysphagia and Malnutrition in Dutch Nursing Home Residents: Results of the National Prevalence Measurement of Quality of Care. J Nutr Health Aging. 2018;22(10):1246-1252. doi: 10.1007/s12603-018-1103-8. 4 PMID: 30498833; PMCID: PMC6302767.
- Kelly J, D'Cruz G, Wright D. A qualitative study of the problems surrounding medicine administration to patients with dysphagia. Dysphagia. 2009 Mar;24(1):49-56. doi: 10.1007/s00455-008-9170-3. Epub 2008 Aug 8. PMID: 18688675.
- Liljehult J, Christensen T, Christensen KB. Early Prediction of One-Year Mortality in Ischemic and Haemorrhagic Stroke. J Stroke Cerebrovasc Dis. 2020 Apr;29(4):104667. doi: 10.1016/j.jstrokecerebrovasdis.2020.104667. Epub 2020 Feb 8. PMID: 32044222.
- Martino R, Foley N, Bhogal S, Diamant N, Speechley M, Teasell R. Dysphagia after stroke: incidence, diagnosis, and pulmonary complications. Stroke. 2005 Dec;36(12):2756-63. doi: 10.1161/01.STR.0000190056.76543.eb. Epub 2005 Nov 3. PMID: 16269630.
- Takizawa C, Gemmell E, Kenworthy J, Speyer R. A Systematic Review of the Prevalence of Oropharyngeal Dysphagia in Stroke, Parkinson's Disease, Alzheimer's Disease, Head Injury, and Pneumonia. Dysphagia. 2016 Jun;31(3):434-41. doi: 10.1007/s00455-016-9695-9. Epub 2016 Mar 12. PMID: 26970760.
- Trapl M, Enderle P, Nowotny M, Teuschl Y, Matz K, Dachenhausen A, Brainin M. Dysphagia bedside screening for acute-stroke patients: the Gugging Swallowing Screen. Stroke. 2007 Nov;38(11):2948-52. doi: 10.1161/STROKEAHA.107.483933. Epub 2007 Sep 20. PMID: 17885261.
- Wolf U, Eckert S, Walter G, Wienke A, Bartel S, Plontke SK, Naumann C. Prevalence of oropharyngeal dysphagia in geriatric patients and real-life associations with diseases and drugs. Sci Rep. 2021 Nov 9;11(1):21955. doi: 10.1038/s41598-021-99858-w. PMID: 34754078; PMCID: PMC8578645.